Ruggenprik tijdens de bevalling
Je gynaecoloog heeft met je gesproken over een ruggenprik voor de pijn tijdens de bevalling. In deze folder lees je meer over de ruggenprik, voorbereidingen en voorzorgsmaatregelen, en de mogelijke gevolgen.
Pijn bij de bevalling
Bij de bevalling kun je verschillende mate van pijn hebben. In de eerste fase van de bevalling (ontsluitingsfase) ontstaat pijn door een oprekking van het onderste deel van de baarmoeder, baarmoedermond en door weeën. Waarschijnlijk voel je dan vooral pijn in je rug en buik. Naarmate de bevalling vordert en je kind dieper in het bekken zakt, voel je de pijn lager.
Het doel van pijnbestrijding is om de pijn te verminderen tot een niveau dat het voor jou acceptabel is. Dit kan op verschillende manieren. Soms kunnen we geen pijnstilling, omdat we rekening moeten houden met de baby en de bijwerkingen van de pijnstillers. Een manier om de pijn te verminderen is een ruggenprik, ook wel epidurale verdoving genoemd.
Wat is de ruggenprik voor pijnstilling?
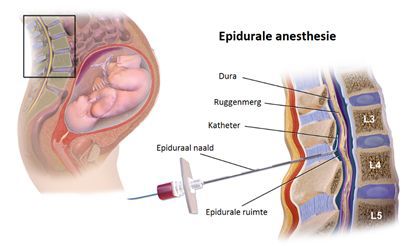
Bij een ruggenprik krijg je onder plaatselijke verdoving een dun slangetje (katheter) in je onderrug, tussen de ruggenwervels in de epidurale ruimte. In de epidurale ruimte liggen onder andere de zenuwen die naar de onderbuik gaan. Via dit slangetje krijg je pijnstillende medicijnen, waardoor de zenuwen worden verdoofd. De pijn neemt dan af.
Een ruggenprik helpt in hogere mate tegen de pijn dan andere pijnstilling. Kortom, het is de meest effectieve vorm van pijnbestrijding.
Mocht tijdens de bevalling onderverwacht een keizersnede nodig zijn, dan kan dezelfde epidurale verdoving voor gebruikt worden.
Wanneer wel of geen ruggenprik?
De meeste mensen kunnen een ruggenprik krijgen. Als de bevalling moeilijk gaat, als de ontsluiting onvoldoende vordert, of als je te veel pijn hebt, kan een ruggenprik helpen.
Soms is er een medische reden om een ruggenprik te geven, bijvoorbeeld als je overgewicht hebt. Maar er zijn ook situaties waarin een ruggenprik niet kan, bijvoorbeeld bij stollingsstoornissen, afwijkingen of infecties in de rug of onderliggende aandoeningen.
Als je tijdens je zwangerschap al hebt afgesproken om een ruggenprik te krijgen, of als je nog vragen hebt over onderliggende aandoeningen, dan word je voor de bevalling doorverwezen naar een anesthesioloog voor een voorbereidend (telefoon)gesprek.
Het kan zijn dat de bevalling te ver gevorderd is voor een ruggenprik, ook al heb je erom gevraagd. Dan kijken we naar andere manieren om de pijn te verminderen.
Voorbereidingen en voorzorgsmaatregelen
Om de ruggenprik veilig te kunnen doen, zijn er een paar belangrijke dingen die we moeten doen:
- We brengen een infuus aan zodat we snel medicijnen kunnen geven als dat nodig is.
- Je wordt met je bed naar de operatiekamer gebracht, samen met een verpleegkundige en je partner.
- Op de operatiekamer controleren we al je gegevens. We sluiten je aan op een bewakingsmonitor om je hartslag en zuurstof te controleren, en we meten regelmatig je bloeddruk. Ook houden we via een CTG de conditie van de baby in de gaten.
- Voordat we beginnen, stelt de anesthesioloog nog wat vragen. En als je vragen hebt, kun je die natuurlijk stellen.
Hoe verloopt de ruggenprik?
Een anesthesioloog geeft de ruggenprik. Je zit op de rand van het bed en buigt voorover. Door je rug bol te maken, ontstaat er meer ruimte tussen je ruggenwervels. Het prikken van de injectie gaat hierdoor makkelijker. Het is heel belangrijk dat je zo stil mogelijk zit.
Om infecties te voorkomen, maken we je huid schoon. Daarna verdoven we je onderrug plaatselijk.
De anesthesioloog brengt met een speciale naald een dun slangetje (epidurale katheter) tussen je ruggenwervels in. Soms voel je een prikkeling of schokje in je rug, billen of benen. Daarna halen we de naald weg en plakken we het slangetje met pleisters vast. Daarna kun je weer in bed liggen en krijg je de pijnstillers. Het duurt ongeveer 10-20 minuten voordat je het effect voelt. Je blijft dan nog even aan de bewakingsmonitor en CTG op de operatiekamer om te controleren hoe het gaat.
Soms werkt de verdoving maar aan 1 kant, of niet goed genoeg. Dan passen we de medicijnen meteen aan, of verplaatsen we het slangetje. Soms is een nieuwe plaatsing van het slangetje nodig.
Terug op de verloskamer krijg je een katheter zodat je blaas leeg blijft. Dit is nodig, omdat een volle blaas de bevalling kan tegenhouden en je door de verdoving niet goed voelt wanneer je moet plassen. Ook meten we regelmatig je bloeddruk en houden we de baby met de CTG-monitoring in de gaten.
Mogelijke gevolgen van een ruggenprik
Bij elke medische ingreep kunnen er bijwerkingen en problemen optreden. Dit zijn de mogelijke bijwerkingen van een ruggenprik:
Tijdelijke daling van de bloeddruk
Je bloeddruk kan tijdelijk dalen. Dat is een veelvoorkomende bijwerking. Belangrijke voorzorgsmaatregelen worden standaard getroffen, zoals extra monitoring, vochttoediening en controle via CTG. Door een daling van de bloeddruk kun je misselijk of duizelig voelen en kan de doorbloeding van de placenta verminderen, wat de baby kan beïnvloeden. Een bloeddrukdaling is goed te behandelen met medicijnen.
Verminderd gevoel en kracht in de benen
Je kunt minder gevoel hebben in je benen en minder kracht voelen door verdovende effecten op de zenuwen. Daardoor is het niet mogelijk om zelfstandig te lopen.
Onvoldoende of eenzijdige verdoving
Soms is het lastig om de ruggenprik goed te plaatsen. Of werkt de verdoving maar aan een kant, verdeelt het zich ongelijkmatig of verschuift de katheter tijdens de bevalling. Hiervoor kunnen we aan je vragen om van houding te veranderen of trekken we de katheter iets terug, om de werking te verbeteren. Bij onvoldoende verbetering kan het nodig zijn om de ruggenprik opnieuw te plaatsen.
Te hoge verdoving
Soms verspreidt de verdoving zich te ver naar boven, waardoor je je oncomfortabel kunt voelen, benauwdheid kunt ervaren of tintelingen in je armen kunt krijgen. Dan kan het zijn dat we je extra zuurstof of medicijnen geven.
Jeuk
Je kunt jeuk krijgen door de medicijnen van de ruggenprik.
Koorts
Veel vrouwen krijgen een verhoogde temperatuur rondom de bevalling. Dit komt vaker voor bij vrouwen die een ruggenprik hebben gehad, waarbij het meestal niet duidelijk is of dit door een infectie of door de ruggenprik komt. Hierdoor kunnen aanvullende onderzoeken bij jou of je kind nodig zijn.
Vermindering van weeënactiviteit en verhoogde kans op kunstverlossing
Door de verdoving kan de weeënactiviteit minder worden, waardoor je misschien medicijnen nodig hebt om de weeën sterker te maken. Aangezien je minder beheersing hebt over je spieren, kan de tweede fase van de bevalling (uitdrijvingsfase) langer duren. De kans op een kunstverlossing, bijvoorbeeld met vacuümpomp, groter is.
Hoofdpijn
Het kan gebeuren dat tijdens het plaatsen van de ruggenprik per ongeluk het ruggenmergvlies wordt aangeprikt. Deze ligt achter de epidurale ruimte. Hierdoor kun je hoofdpijn krijgen die erger wordt als je rechtop komt en minder wordt als je gaat liggen. Meestal gaat deze hoofdpijn vanzelf over. Als je hier last van hebt, kun je contact opnemen met je verloskundige, gynaecoloog of anesthesioloog om te bespreken wat je tegen de hoofdpijn kunt doen.
Overig
Ernstige problemen zoals een infectie, bloeding of zenuwschade kunnen optreden, maar zijn zeer zeldzaam. Meer informatie hierover vindt u in de keuzehulp anesthesiologie (zie verwijzing onderaan).
Na de bevalling
Na de bevalling halen we de epidurale- en blaaskatheter weg. Als je weer gevoel in je benen hebt, mag je uit bed en jezelf verzorgen. Daarnaast is het belangrijk dat je zelf weer kunt plassen. In overleg met de verpleegkundige en gynaecoloog mag je naar huis.
Vragen?
Heb je nog vragen na het lezen van deze folder? Bespreek deze met je anesthesioloog en/of gynaecoloog. Of neem contact op met verloskunde: 0413 - 40 19 34.
Samenvatting
Een samenvatting van de informatie in deze folder vind je in deze samenvattingskaart.
Meer informatie
- De website van de Nederlandse Vereniging voor Gynaecologie en Obstetrie: degynaecoloog.nl
- De website van de American Pregnancy Association: americanpragnancy.org
- Richtlijnen 'Pijnbehandeling tijdens de bevalling' van de Nederlandse Vereniging van Anesthesiologie, juli 2020
- Keuzehulp anesthesiologie © Nederlandse Vereniging voor Anesthesiologie, 2019
Bron afbeelding: "Epidurale anesthesie" door BruceBlaus - Eigen werk (CC BY-SA 4.0) via Commons Wikimedia


