Pijn bij kanker
In deze folder staat informatie over verschillende pijnen bij kanker. Je leest hoe pijn kan ontstaan, het belang om over pijn te praten en wat er aan gedaan kan worden om je pijn te verlichten. Je leest over de invloed die pijn kan hebben op je dagelijks leven en wat jezelf kunt doen om het te verminderen. Misschien heb je nog vragen na het lezen van deze folder. Als dat vragen zijn over je eigen behandeling, stel die dan. Ziekenhuis Bernhoven heeft ook een pijnteam, met zorgverleners die zich op de behandeling van pijn hebben toegelegd. Laat deze folder ook lezen aan mensen in je omgeving.
Wat is pijn?
Pijn is een belangrijk signaal, het waarschuwt ons voor mogelijk gevaar. Soms is de oorzaak heel duidelijk: bijvoorbeeld bij een zichtbare verwonding of nieuwe uitzaaiing. Maar vaker is pijn ingewikkeld en heeft het naast lichamelijke ook psychische, emotionele en sociale kanten. Pijn is een signaal om in actie te komen, maar hoe die actie eruit ziet is afhankelijk van soort pijn en alle omstandigheden.
Het is belangrijk om naar de pijn te luisteren en het te melden. Samen kijken we wat de oorzaak van de pijn is en wat daarbij het beste plan is.
De vraag ‘wat is pijn?’ kun je het beste zelf beantwoorden. Alleen jij weet wat je voelt. Jij ervaart de gevolgen ervan voor je dagelijks leven.
Soorten pijn
Er zijn verschillende soorten pijn. Indeling hiervan is belangrijk omdat je behandeling hierop wordt afgestemd:
- Acute pijn: ontstaat bijvoorbeeld door een operatie of ziekte. Deze pijn duurt enkele uren, dagen of weken.
- Chronische pijn: is pijn die langer dan 3 maanden duurt. Of pijn die langer duurt dan verwacht na beschadiging of ziekte.
- Beide kunnen gepaard gaan met doorbraakpijn; een kortdurende, vaak heftige pijn of toename van pijn. Dit kan gaan om voorspelbare momenten of spontaan optreden zonder aanleiding.
Ook wordt onderscheid gemaakt tussen pijn die wordt veroorzaakt door:
- (dreigende) weefselbeschadiging.
- (dreigende) beschadiging van een zenuw of een ander onderdeel van het zenuwstelsel: zenuwpijn = neuropatische pijn.
- (dreigende) weefselschade aan organen - dit noemen we viscerale pijn.
Vaak is er sprake van een combinatie van bovenstaande.
Oorzaken van pijn
Voor het ontstaan van pijn zijn verschillende oorzaken aan te wijzen;
- Een tumor of uitzaaiingen: deze kunnen drukken op een zenuw of doorgroeien in andere weefsels, botten of spieren.
- Een behandeling: litteken- of fantoompijn na een operatie, weefselbeschadiging na bestraling of zenuwpijn doordat bij de (chemo)behandeling zenuwen zijn beschadigd.
- Een goedaardige verklaring voor de pijn, welke los staat van de kanker.
- Naast lichamelijke oorzaken spelen ook emoties een rol, zoals onzekerheid over de toekomst en angst voor pijn en voor de dood. Allerlei gevoelens die door je ziekte worden opgeroepen, kunnen je pijnbeleving beïnvloeden. Gespannenheid, angst, verdriet, moeheid en somberheid kunnen daarin een rol spelen.
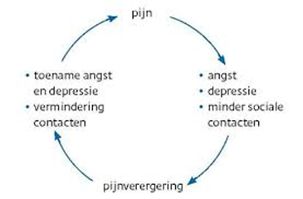
Bijkomende klachten; bijvoorbeeld moeilijke stoelgang, doorliggen, stijfheid, spierkrampen, infecties, vermoeidheid, sufheid of slecht slapen. Zo ontstaat een vicieuze cirkel.
Misverstanden
Over pijn bestaan nogal wat misverstanden. Zo worden pijnstillers bijvoorbeeld vaak gezien als middelen waar je het liefst zo lang mogelijk mee moet wachten. Mensen praten er met hun arts niet over uit angst dat niets meer zal helpen als de pijn toeneemt. Praten over pijn is geen zeuren! Een goede pijnstiller kan de pijn meestal verminderen of dragelijk(er) maken, waardoor het vaak mogelijk is om weer van alles te kunnen ondernemen. Ook is het vaak zo dat pijnstilling op een later moment verlaagd kan worden, omdat therapie aanslaat, de bestraling zijn werk doet of omdat het acute moment van de pijn is uitgedoofd.
Gevolgen van pijn
Pijn kan grote invloed hebben op je leven. Bewegen gaat moeizamer en je kunt last van stijfheid krijgen. Door minder bewegen en het gebruik van bepaalde pijnstillers kan de stoelgang moeilijker worden wat ook weer pijnlijk kan zijn.
Als gevolg van pijn word je minder actief, de afleiding wordt minder en ook het contact met andere mensen kan afnemen. In deze situatie is het moeilijk om aan iets anders te denken dan aan de pijn. De pijn kan je leven gaan beheersen.
Ook in de nacht kan pijn voor problemen zorgen. Je komt slecht in slaap of je wordt steeds wakker. Omdat er in de nacht minder afleiding is, ervaren veel mensen dan meer pijn. Angst voor pijn, de dood of voor alles van wat je ziekte teweegbrengt, kan je nachtrust nog eens extra verstoren. Een slechte nachtrust vermindert je conditie, zodat je mogelijk ook overdag meer pijn hebt. Vaak helpt het om voordat je gaat slapen te ontspannen, bijvoorbeeld door muziek of een warm bad.
Eerdere ervaringen met pijn kunnen van invloed zijn op de pijn die je nu voelt. Pijn is een persoonlijke ervaring waarop vele zaken van invloed zijn. Het is daarom moeilijk om je pijn te vergelijken met de pijn van een ander.
Om te proberen deze gevolgen te doorbreken, is het belangrijk er over te praten. Vaak is pijn goed te behandelen. Of in elk geval beheersbaar te maken.
Pijndiagnose
Om een goede pijndiagnose te kunnen stellen is het belangrijk dat je informatie over je pijn kunt geven.
We stellen je meestal de volgende vragen:
-
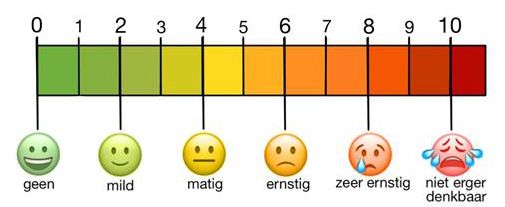
Hoe erg is de pijn?
Gevraagd wordt een cijfer aan de pijn te geven tussen 0 - 10, waarbij 0 geen pijn is en 10 staat voor de ergst voostelbare pijn. Of op andere wijze de ernst van de pijn uit te drukken. Geen pijn – draaglijke pijn – ernstige pijn – ondraaglijke pijn.
-
Waar zit de pijn?
-
Straalt de pijn uit? Waar naar toe?
-
Sinds wanneer heb je deze pijn?
-
Hoe omschrijf je de pijn (scherp, dof, brandend, zeurend, kloppend, snijdend, drukkend, krampend)?
-
Wat verergert of vermindert de pijn? In rust of juist bij bewegen?
-
Is er een relatie met bepaalde activiteiten?
-
Hoe verloopt de pijn gedurende de dag?
-
Wat heb je al tegen de pijn ondernomen?
-
Heb je ooit bijwerkingen van pijnstillers gehad? Welke?
Het valt niet mee om alles over de pijn te onthouden. Het bijhouden van een pijndagboek kan helpen. Vertel wat jou verder bezighoudt, bijvoorbeeld of je bang bent voor de pijn, pijnstillers of de gevolgen van je ziekte.
Behandeling van de pijn is maatwerk: een bepaalde aanpak kan bij de één goed uitwerken en bij de ander onvoldoende.
Behandeling van pijn
Bij het behandelen van pijnklachten zal eerst worden gekeken naar de oorzaak van de pijn en of deze kan worden weggenomen. Dit is niet altijd mogelijk. Wel kan de pijn meestal worden verminderd of draaglijk(er) worden gemaakt.
De verschillende behandelingen die kunnen worden toegepast om pijn te verlichten hebben allemaal hun eigen voor- en nadelen. Maar ongeacht het stadium van je ziekte of de behandeling die je krijgt: er kan altijd iets aan je pijn gedaan worden.
Pijnteam
Als jouw arts jouw pijn niet goed onder controle krijgt, kan het pijnteam ingeschakeld worden. Het pijnteam in Bernhoven bestaat uit een pijnarts en physician assistants. Je arts kan je indien nodig verwijzen, dan word je binnen enkele dagen door een van hen gezien. Het is belangrijk dat je dan een actuele AMO-lijst meeneemt (medicatielijst). Zij bekijken de oorzaak van de pijn en geven een advies over de behandeling van de pijn. Het pijnteam werkt samen met je behandelaar en de casemanagers en zal je indien nodig opvolgen om je pijn goed te monitoren.
Behandeling gericht op de oorzaak
Vaak is het mogelijk de pijn te verlichten met een behandeling die de groei van de tumor remt en / of de tumor verkleint of wegneemt. Ook uitzaaiingen die pijn veroorzaken kunnen zo behandeld worden.
Mogelijke oorzaak gerichte behandelingen:
-
Bestraling (radiotherapie)
-
Operatie (chirurgie)
-
Chemotherapie (behandeling met celdodende of celdeling remmende medicijnen)
-
Hormonale therapie
-
Doelgerichte therapie
Ook een combinatie van bovengenoemde behandelmethodes is mogelijk.
Symptoombestrijding:
Als de oorzaak van de pijn niet goed genoeg kan worden behandeld, worden de gevolgen van de pijn behandeld. Dit noemt men symptoombestrijding. Deze manier van behandelen is gericht op de gevolgen van de ziekte. Je bent degene die de pijn voelt en weet wat hiervan voor je de dagelijkse gevolgen zijn. De arts stelt samen met je de beste behandeling vast. Maar je kunt zelf in veel gevallen ook iets aan de pijn doen. Ontspanning en afleiding zoeken, warmte of verkoeling toepassen, een opluchtend gesprek voeren met iemand die een luisterend oor heeft.
Mogelijke behandelingen:
-
Pijnstillers (tabletten, drank, pleister of via een pompje)
-
Pijnblokkade
Pijnstillers:
Pijn wordt meestal behandeld met pijnstillers. Er bestaan verschillende soorten pijnstillers:
- Paracetamol
- NSAID’s (ontstekingsremmende pijnstillers)
- Anti-zenuwpijn medicatie
- Opiaten
- Aanvullende medicijnen (zoals kalmerende middelen, slaapmiddelen, cannabis)
Een pijnstiller moet je pijn zo goed mogelijk onderdrukken en zo min mogelijk bijwerkingen geven. Dat kost soms tijd. Het is belangrijk dat je de pijnstillers volgens voorschrift van je arts inneemt. Pijnstillers werken het beste wanneer hiervan steeds een bepaalde hoeveelheid in het lichaam aanwezig is. Dit wordt bereikt door een pijnstiller op vaste tijden in te nemen, of in te nemen voordat de vorige is uitgewerkt. Vertel je ervaringen zijn met de pijnstiller, om samen de voor je situatie beste pijnstiller, dosering en / of combinatie te kunnen vinden.
- Paracetamol: Paracetamol is met en zonder doktersrecept verkrijgbaar in allerlei vormen en doseringen. Paracetamol kan een heel goed effect hebben op de pijnstilling en combinatie met andere pijnstillers versterkt elkaar. Wanneer het innemen van paracetamol problemen geeft is het in de palliatieve fase prima om er mee te stoppen. Het comfort weegt dan meer dan het effect op de pijn in deze fase.
- Ontstekingsremmende pijnstilling (NSAID): Hebben een pijnstillend, ontstekingsremmend en koortsverlagende werking. In lage dosering zijn een aantal van deze middelen zonder recept verkrijgbaar. Combineer nooit verschillende soorten met elkaar én informeer je arts over wat je gebruikt. Deze groep pijnstillers kunnen maag- en darmklachten, een gestoorde nierfunctie en stollingsafwijkingen als bijwerkingen hebben. In verband met het risico op een gestoorde nierfunctie zijn deze pijnstillers vaak niet gewenst naast bepaalde kankerbehandeling.
- Anti-zenuwpijn medicatie: Deze medicijnen hebben een remmende werking op de pijnprikkels. Meestal hebben deze medicijnen een aantal dagen tot weken nodig op optimaal te gaan werken. Veel van deze middelen geven bijwerkingen, zoals slaperigheid, duizeligheid en een droge mond. Deze verminderen vaak wanneer het middel even wordt gebruikt.
- Opioïten (morfine-achtige pijnstillers): Deze zijn verkrijgbaar op recept in allerlei toedieningsvormen en doseringen. Een aantal opioïden, zoals methadon en tramadol zijn ook geschikt tegen zenuwpijn. Aan de hand van je pijnanamnese zal je behandelaar samen met je bepalen welke voor jou het meest geschikt is. Als je je aan bepaalde regels houdt, zijn opioïden veilig te gebruiken en vaak noodzakelijk bij palliatieve patiënten met pijn. Opiaten als morfine kunnen, zonder gevaar, ook in hoge dosis, gedurende langere tijd door een patiënt met pijn gebruikt worden. Mits verhoging van de dosering in overleg met je arts plaatsvindt, kun je niet gauw te veel gebruiken.
|
Belangrijk om over opioïden te weten:
|
Langwerkende opioïden – hebben een trage afgifte; de werkzame stof komt langzaam vrij. Deze pijnstillers neem je op vaste tijden (onderhoudsdosering).
Langwerkende opioïden, zoals morfine, oxycodon of methadon, worden in de vorm van een tablet, capsule of via een pomp gegeven. Fentanyl wordt vaak in de vorm van een pleister gegeven. De werkzame stof komt langzaam via de huid in de bloedbaan. Om de 3 dagen moet je, op een andere plek, een nieuwe pleister plakken. Het heeft de voorkeur om dit op de bovenarm, borst of schouderblad te doen.
Kortwerkende opioïden – hebben een snellere afgifte. Ze zijn vooral te gebruiken voor iets wat extra pijnlijk is, bijvoorbeeld de verzorging van een wond of voordat je opstaat. Het duurt meestal ongeveer 30 minuten voordat ze werken en de werking houdt 3 tot 4 uur aan. Een voorbeeld hiervan is morfinedrank of oxycodon IR (Oxynorm ®).
Ultra-kortwerkende opioïden (rapid onset opioïds, ROO) – zijn bedoeld om te gebruiken bij plotselinge aanvallen van pijn, zoals doorbraakpijn. Ze werken gemiddeld na 10 - 15 minuten en de werking houdt 1 uur aan. Ultra-kortwerkende opiaten zijn beschikbaar in de vorm van een zuigtablet, tablet voor onder de tong en spray voor in de neus. Een voorbeeld hiervan is fentanyl; Abstral ® (smelttablet) of Instanyl ® (spray).
Wanneer er sprake is van een pijnstilling via een pomp, d.m.v. een naaldje in de huid, is er vaak ook een mogelijkheid om via de pomp een extra bolus te krijgen. Dit werkt dan via een PCA knop op de pomp wat de patiënt zelf kan bedienen. Deze zijn zo ingesteld en beveiligd dat te veel medicatie geven niet mogelijk is.
Wacht niet met het innemen van extra pijnstillers totdat de pijn onhoudbaar is. Het duurt dan alleen maar langer voordat je de pijn weer onder controle krijgt. Beter is het om de pijn een stapje voor te zijn.
Noteer wanneer je de extra pijnstillers hebt gebruikt of wat het met je klachten doet (in je Pijndagboek). Als je ze vaak nodig hebt kan dit betekenen dat de basis (onderhoudsdosis) onvoldoende is en moet worden aangepast. Bij onvoldoende effect of te veel bijwerkingen moet er in andere oplossingen gezocht worden. Het kan dan noodzakelijk zijn om over te stappen naar een ander opioïd of een andere toedieningsweg.
Bijwerkingen – De meest voorkomende bijwerkingen van opioïden zijn:
- Verstopping (obstipatie). Daarom wordt met opioïden altijd een laxeermiddel voorgeschreven. Probeer voldoende te drinken (1,5 tot 2 liter per dag), ook is het verstandig voedingsvezels te gebruiken. En lichaamsbeweging bevorderd de stoelgang en welbevinden. Overleg met je arts als je problemen hebt met de stoelgang.
- Misselijkheid en braken. Deze bijwerking gaat vaak na enkele dagen over. Soms is tijdelijk extra medicatie tegen misselijkheid en/of braken nodig.
- Sufheid / slaperigheid. Ook dit neemt af na enkele dagen. Bedenk dat het ook vermoeidheid kan zijn. Voordat je het opioïd ging gebruiken, heeft de (hevige) pijn voor slapeloze nachten gezorgd. In de laatste levensfase wordt deze sufheid / slaperigheid als bijwerking meer geaccepteerd om een beter comfort te bereiken.
- Een opioïd kan ook de rijvaardigheid of het bedienen van machines beïnvloeden. Een wettelijke regeling heeft hierop betrekking, vraag ernaar bij je behandelaar en/of apotheker.
Andere helpende medicijnen:
- Ketamine is een sterk werkend pijnstillend medicijn. Het wordt toegepast om zeer moeilijk behandelbare pijn, vaak zenuwpijn, gedurende een korte periode intensief te behandelen.
- Kalmerende en slaapmedicatie: angst of slaapstoornissen kunnen de pijn beïnvloeden, hiervoor wordt soms specifieke medicatie voorgeschreven.
- Cannabis: andere namen voor cannabis zijn marihuana of wiet. Het doel van het gebruik varieert en is gericht op de bestrijding van symptomen. Het is géén medicijn dat helpt bij de genezing van kanker. Indien je overweegt het te gaan gebruiken of er vragen over hebt meldt dit dan. Betrouwbare informatie over medicinale cannabis staat op de website van het Bureau voor Medicinale Cannabis (Ministerie van VWS): www.cannabisbureau.nl.
- Epidurale of spinale pijnbestrijding: Soms is het nodig pijnmedicatie rechtstreeks via het ruggenmerg te geven. Dit wordt epidurale of spinale pijnbestrijding genoemd. Hiertoe kan een pijnspecialist besluiten wanneer reguliere pijnmedicatie onvoldoende werkt of te veel bijwerkingen geeft.
- Zenuwblokkade: Soms kan pijn goed worden bestreden door plaatselijk de zenuw die de pijn geleidt te onderbreken: een zenuwbaanblokkade. Men kan de zenuw definitief uitschakelen door verhitting of met een chemische stof. Een voorbeeld hiervan is een plexus Coeliacus of nn. Splanchnicus blokkade bij pijn in de bovenbuik bij een pancreastumor.
Aanvullende methoden
TENS: dit is een afkorting van transcutane elektro neuro stimulatie. Dat wil zeggen dat met stroom via de huid het zenuwstelsel wordt gestimuleerd. Het is een bekende methode om pijn en eventueel ook misselijkheid en braken te bestrijden. Diverse soorten pijn kunnen hiermee worden behandeld. Na instructie pas je TENS zelf in de thuissituatie toe wanneer het nodig is. Op de website is een aparte folder hierover beschikbaar. (https://www.bernhoven.nl/folders/tens-pijnbehandeling/) of vraag je zorgverlener hier naar.
Lichamelijk en mentaal welbevinden:
- Zingeving: het is zinvol om af en toe over je pijn te praten met mensen in je omgeving. Ook als je langdurig pijn hebt. Vaak kun je de pijn dan beter aan. Het kan je helpen om gevoelens die met pijn gepaard gaan - zoals verdriet, boosheid, angst en onzekerheid - beter de baas te blijven. Door erover te praten kunnen mensen in je omgeving zich bovendien beter inleven in wat je voelt. Maatschappelijk werk, geestelijk verzorger, psycholoog of POH (GGZ) zijn zorgverleners waar je met sociale en zingevingsvragen of problemen terecht kunt. Ook is er het centrum voor levensvragen waar je terug kunt, niet alleen jij maar ook je familie en naasten. (www.ontmoetinginlevensvragen.nl)
-
Slaap: als je goed uitgerust bent, is pijn beter te verdragen. De pijn kan er zelfs minder door worden. Als je moeite hebt om in slaap te komen kun je een beker warme melk of een warme douche nemen. Je kunt ook proberen overdag wat extra rust te nemen. Overleg met je arts als de pijn een goede nachtrust in de weg staat.
-
Je kunt de pijnlijke plaats verwarmen of verkoelen: warmte zorgt voor een betere doorbloeding zodat je spieren zich ontspannen. Dit kan de pijn verminderen. Je kunt een kruik gebruiken of een warm bad / douche nemen. Koude kun je toepassen wanneer je de druk of de zwelling op een bepaalde plaats wilt verlichten. Ook bij een ontsteking biedt kou verlichting. het kan de plaats van de pijn als het ware verdoven. Je kunt een nat washandje gebruiken of ijsklontjes die je in een washandje doet. Bij de drogist en apotheek zijn zogenaamde 'cold-hot packs' verkrijgbaar, die je zowel koud als warm kunt gebruiken. Koude mag nooit direct op de blote huid worden toegepast.
-
Ontspanning: kan de pijn verlichten of voorkomen dat de pijn door spierspanning erger wordt. Een ontspannend gevoel zorgt er bovendien voor dat andere methoden van pijnbestrijding beter werken. Er zijn verschillende oefeningen die kunnen helpen bij het ontspannen. Er zijn verschillende methoden om te ontspannen. Wat voor je het meest geschikt is, hangt af van je eigen voorkeur. Sommige mensen hebben goede ervaringen met ontspanningsoefeningen, ademhalingsoefeningen, yoga, mindfulness of zelfhypnose. Het duurt soms een tijdje voordat het effect heeft. Daarom is het belangrijk de oefeningen gedurende een langere tijd te doen.
-
Afleiding: kan je ook helpen. Je kunt ook proberen om je gedachten van de pijn af te leiden door activiteiten te ondernemen die voor je ontspannend werken, bijvoorbeeld muziek luisteren, een boek lezen of ergens op bezoek gaan. De pijn is er dan nog wel, maar je zult deze als minder sterk ervaren omdat je aandacht bij iets anders is.
-
Bewegen: Om pijnlijke spieren of stijve gewrichten te voorkomen is het raadzaam om toch te bewegen. Het is belangrijk om bijvoorbeeld regelmatig te lopen of om bepaalde oefeningen te doen. In bed of op je stoel kun je proberen om af en toe van houding te veranderen. Dit vermindert de spanning van je spieren. Informeer naar de mogelijkheden, bijvoorbeeld een oncologisch fysiotherapeut.
-
Massage: kan verkrampte en pijnlijke spieren weer soepel maken. Daarnaast stimuleert een massage de bloedsomloop en werkt een massage ontspannend. De fysiotherapeut kan je verder helpen. Er zijn fysiotherapeuten die gespecialiseerd zijn in behandeling van patiënten met kanker.
Er bestaan dus allerlei methoden die je kunnen helpen om de pijn te verlichten. Probeer je ze eens uit en bekijk bij welke methode(n) jij baat hebt.
Omgaan met pijn
Aan pijn zitten ook emotionele en sociale kanten. Hoe ga je met pijn om? Praat je erover of juist niet? Wat verwacht je van de mensen om je heen? En welke invloed heeft pijn verder, bijvoorbeeld op je dagelijks leven?
Het is moeilijk om een goed evenwicht te vinden tussen weinig en veel praten over pijn. Als je het voor je houdt, loop je kans jezelf te isoleren. En als je wel over je pijn vertelt, kan het een overheersende rol spelen in je sociale contacten, waardoor mensen afhaken. Probeer toch over je angst en onzekerheden te praten, ook al vind je dat moeilijk. Kies iemand in wie je vertrouwen hebt en bij wie je je op je gemak voelt.
Soms kan contact met lotgenoten helpen of is er behoefte aan psychosociale ondersteuning. Wacht niet te lang met hulp zoeken als je merkt dat de ziekte en / of de pijn je helemaal gaan beheersen. Dat moment is voor iedereen anders. Voor de één is het als somberheid maar blijft aanhouden, voor de ander als het onderhouden van contacten moeilijk wordt. Mogelijk kun je hulp zoeken bij iemand in je directe omgeving, misschien je huisarts, een oncologie- of wijkverpleegkundige, een geestelijk verzorger of een medisch maatschappelijk werker.
Wat jezelf kunt doen
Er is geen standaardmanier om met pijn om te gaan. Hieronder staat een aantal suggesties die je kunt uitproberen.
Suggesties om met je pijn om te gaan:
-
Neem je medicijnen op vaste tijden in en stel vragen over het gebruik ervan aan je specialist of apotheker. Meld ook eventuele bijwerkingen
-
Pas je dagprogramma aan. Vaak is er een patroon in de pijn te ontdekken
-
Wissel rust en activiteit met elkaar af. Doe niet te veel achter elkaar. Plan je activiteiten zorgvuldig en durf ‘nee’ te zeggen
-
Houd bij je dagindeling zo veel mogelijk rekening met de uren dat je je goed voelt en de momenten dat je pijn hebt. Het is ‘pijnlijker’ om iets af te moeten zeggen omdat je bang bent dat je het niet volhoudt, dan van te voren te zeggen dat je maar een uurtje blijft
-
Probeer verschillende behandelmogelijkheden meer dan een keer uit en geeft de moed niet te snel op. Werkt het de eerste keer niet, de volgende keer misschien wel
-
Houd een pijndagboek bij, zodat je duidelijke vragen kunt stellen en je behandelend arts goed kun informeren
-
Bespreek je problemen, zowel met je arts als met vertrouwde mensen in je omgeving
-
Vraag deskundige hulp
-
Leer ontspanningsoefeningen
-
Zoek afleiding
Je omgeving:
Betrek je partner en andere mensen uit je omgeving bij het vinden van manieren om je pijn te verlichten. Vaak voelen zij zich machteloos en weten ze niet hoe ze je het beste kunnen helpen. Je kan met hen bespreken of je het prettig vindt als ze naar je pijn informeren of juist niet. Ook kun je ze laten weten of je op de moeilijke momenten wat extra aandacht wilt of dat je liever met rust gelaten wilt worden.
Praktische hulp:
Het is mogelijk dat bepaalde activiteiten je veel pijn bezorgen, bijvoorbeeld (in de nacht) naar de wc gaan. Kijk dan een naar aanpassingen in huis die het makkelijker maken zoals een postoel. Wijkverpleegkundigen en ergotherapeuten kunnen hierover vaak zinvolle adviezen geven.
Heb je nog vragen?
Het uitgangspunt van de behandeling is dat de pijn voor je dragelijk wordt. Hoewel de pijn in de meeste gevallen goed is te verlichten, zal deze vaak niet helemaal verdwijnen. Elke verandering in de pijn vraagt om nieuwe evaluatie van het probleem, waarbij in overleg met je besloten wordt wat gedaan kan worden zodat de kwaliteit van leven verbetert kan worden. Tenslotte, er kan vaak meer dan je denkt…
Heb je na het lezen van deze folder nog vragen aarzel niet deze te stellen aan je behandelend arts, casemanager oncologie of aan het pijnteam van Bernhoven.
Pijnteam Bernhoven telefoon: 0413 - 40 19 87


