Darmkanker Persoonlijk Informatie Dossier
Als je te maken krijgt met kanker of bang bent dat je dit hebt, dan is dit een zeer ingrijpende gebeurtenis. Het is dan belangrijk om goed op de hoogte te zijn van wat de ziekte inhoudt, welke onderzoeken er kunnen volgen en wat de behandelmogelijkheden zijn. In deze folder informeren we je over darmkanker en de zorg die het Oncologie Centrum Bernhoven hierbij biedt.
Het kan ook zijn dat de internist of maag-darm-lever arts een goedaardige afwijking in de dikke darm heeft gevonden, die niet meteen weggehaald kon worden tijdens het darmonderzoek. Omdat de operatie door de chirurg nagenoeg hetzelfde is, kan de informatie in deze folder ook voor jou van toepassing zijn.
Enkele feiten over darmkanker
In Nederland krijgen jaarlijks ruim 15.000 mensen de diagnose darmkanker. Meestal gaat het om dikke darmkanker. Ongeveer een derde van de patiënten heeft endeldarmkanker. Darmkanker komt iets vaker voor bij mannen dan bij vrouwen en negentig procent van de patiënten is 55 jaar of ouder. Darmkanker is bij mannen, ná prostaat- en longkanker, de meest voorkomende soort kanker. Bij vrouwen volgt darmkanker na borstkanker. Naar verwachting zal het aantal patiënten bij wie de diagnose dikke darmkanker gesteld wordt in 2020 gestegen zijn tot ongeveer 17.000, als gevolg van een licht stijgend risico, de bevolkingsgroei en de vergrijzing. (www.cijfersoverkanker.nl)
Bevolkingsonderzoek
De kans op genezing is groot als darmkanker vroeg wordt ontdekt. Vanaf 2014 is daarom het bevolkingsonderzoek naar darmkanker ingevoerd. Op de website www.kanker.nl vind je hier meer informatie over. Bernhoven is een van de ziekenhuizen waar mensen terecht kunnen voor vervolgonderzoek (een zogenoemde coloscopie) als zij positief getest zijn met de ontlastingstest van het RIVM. Bij tijdige ontdekking kunnen poliepen (voorstadium van dikke darmkanker) worden verwijderd. Soms zijn deze poliepen niet tijdens een scopie te verwijderen en is verder onderzoek en behandeling nodig.
Het bevolkingsonderzoek naar dikke darmkanker moet ervoor zorgen dat dikke darmkanker op tijd wordt ontdekt. Want dan is de kans op een succesvolle behandeling groot. De verwachting is dat wanneer het bevolkingsonderzoek helemaal is uitgerold, dit per jaar 2400 sterfgevallen van dikke darmkanker voorkomt
Hoe ontstaat kanker?
Het weefsel waaruit ons lichaam is opgebouwd, bestaat uit miljarden cellen. Iedere cel heeft een beperkte levensduur en moet dus steeds worden vervangen. Dit gebeurt door celdeling. Als er echter meer cellen bijkomen dan afsterven, ontstaat een soort wildgroei. De balans wordt verstoord en de cellen die teveel zijn, verdringen de normale cellen. Er is dan sprake van een tumor. Deze kan goed- of kwaadaardig zijn.
Goed- of kwaadaardig?
Goedaardige cellen kunnen wel een zwelling veroorzaken, en gezonde organen verdrukken, maar groeien niet door andere weefsels heen en verspreiden zich niet door de rest van het lichaam. Soms moet ook een goedaardige tumor worden verwijderd.
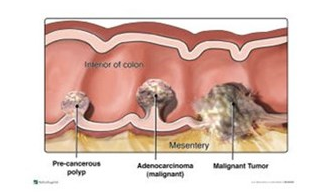
Kwaadaardige cellen houden zich niet aan grenzen: ze groeien overal in en hebben de neiging zich door de rest van het lichaam te verspreiden. Wanneer deze ‘foute’ cellen zich gaan vermenigvuldigen, vormen ze een kwaadaardige zwelling: een carcinoom. Dan spreken we over kanker. De medische term voor dikke darmkanker is coloncarcinoom. De medische term van endeldarmkanker is rectumcarcinoom. Darmkanker ontstaat bijna altijd uit een poliep in de darmwand. Een poliep is een goedaardige tumor. Als deze goedaardige poliep kwaadaardig wordt, hebben we het over darmkanker.
Wordt een kwaadaardige tumor groter, dan groeit deze door de verschillende lagen van de darmwand heen. Om de darmen zit een uitgebreid systeem van lymfevaten, lymfeklieren en bloedvaten. Groeit een tumor verder in de darmwand? Dan wordt het risico groter dat er kankercellen losraken. Die kunnen zich in het lichaam verspreiden en uitgroeien tot nieuwe tumoren. Dit zijn uitzaaiingen.
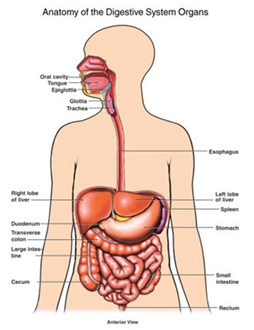
De dikke darm
Voedsel komt via de slokdarm en de maag in de dunne darm terecht. Daar wordt het voor een groot deel afgebroken tot voedingsstoffen. Deze worden opgenomen in het bloed. Wat er daarna aan voedselresten overblijft, komt terecht in de dikke darm. Dit is het laatste deel van het spijsverteringskanaal. De dikke darm is ongeveer anderhalve meter lang en bestaat uit 3 delen:
- de blindedarm: deze ligt rechtsonder in de buik, de dunne darm komt hierop uit
- het colon (het lange deel van de dikke darm)
- de endeldarm
Het colon is het grootste deel. Het is op te delen in:
- het stijgende deel: van de blindedarm tot de hoogte van de lever
- het dwarslopende deel: van de bocht naar links tot de bocht naar beneden
- het dalende deel: van de bocht naar beneden tot het over gaat in
- het s-vormige deel: een andere naam hiervoor is het sigmoïd
Het s-vormige deel gaat over in het laatste deel van de dikke darm: de endeldarm. Deze eindigt met de sluitspier en de anus. Een andere naam voor endeldarm is rectum. De wand van de dikke darm bestaat uit verschillende lagen. Van binnen naar buiten zijn dat:
- het slijmvlies met daarin klieren die slijm afscheiden, deze laag bevat veel bloedvaten
- 2 spierlagen
- een buitenlaag die zorgt voor de stevigheid van de darm
De dikke darm ligt in de buikholte. Deze holte is van binnen bekleed met een speciaal weefsel: het buikvlies. Het buikvlies ligt om het grootste deel van de dikke darm heen. Maar niet om de endeldarm. Die ligt namelijk onder de buikholte in het bekken.
De spijsvertering
Het grootste deel van de spijsvertering gebeurt in de dunne darm. Het restant voedsel dat uit de dunne darm in de dikke darm komt, is niet verder door het lichaam zelf af te breken. Dit restant bevat vooral plantaardige resten (vezels), water en verschillende zouten. In de dikke darm zitten veel bacteriën. Deze breken alsnog een groot deel van de plantaardige resten tot voedingsstoffen af. Deze voedingsstoffen worden samen met veel vocht en zouten via het slijmvlies van de dikke darm in het bloed opgenomen. Daardoor dikt het voedselrestant in en blijft uiteindelijk de ontlasting over. Hierin zitten onverteerbare etensresten, water, slijm, afgestoten darmwandcellen, afvalproducten van het lichaam en veel bacteriën.
Symptomen bij dikkedarmkanker of endeldarmkanker
De klachten die je kunt krijgen, hangen af van de plek waar de tumor in de dikke darm zit. Niet iedereen krijgt klachten.
Klachten kunnen zijn:
- veranderingen in de stoelgang, bijvoorbeeld verstopping of afwisselend verstopping en kleine beetjes diarree.
- zichtbaar bloed en/of slijm bij de ontlasting
- krampende pijn
- loze aandrang
- vermoeidheid en duizeligheid door bloedarmoede. Deze bloedarmoede wordt veroorzaakt door langdurig bloedverlies van de tumor. Niet altijd is dit bloed te zien bij de ontlasting, omdat het zich al vermengt kan hebben met de ontlasting zelf.
- vage buikpijn
- een gevoelige plek in de buik
- een vol gevoel
- gebrek aan eetlust
- winderigheid
Oorzaken
Erfelijkheid
Bij de meeste vormen van darmkanker speelt erfelijkheid geen rol. Maar in sommige families komt dikkedarmkanker of endeldarmkanker opvallend vaak voor. Er zijn twee ziektebeelden bekend die een erfelijke vorm van dikkedarmkanker of endeldarmkanker kunnen veroorzaken:
- Lynch-syndroom, ook bekend als HNPCC
- Familiaire Adenomateuze Polyposis, ook bekend als FAP of AFAP
- Als het vermoeden bestaat dat er sprake is van erfelijkheid, bespreekt de maag-darm-leverarts dit met jou. De arts verwijst je door naar de klinisch geneticus als dat nodig is.
We weten niet precies wat de oorzaken zijn van dikke darmkanker en endeldarmkanker. Er is wel een aantal factoren die het risico op het ontstaan van darmkanker vergroten.
Darmaandoeningen
Mensen met een bepaalde darmaandoening hebben een verhoogd risico op het krijgen van darmkanker. Het gaat hierbij om mensen met:
- darmpoliepen. Vooral oudere mensen hebben vaak een of meer poliepen. Deze goedaardige poliepen ontwikkelen zich soms in de loop der jaren tot kanker.
- chronische ontstekingen van de dikke darm. Zoals colitis ulcerosa en de ziekte van Crohn.
- eerder behandelde dikke darmkanker of endeldarm kanker.
- bij de meeste tumoren van de dikke darm speelt erfelijkheid geen rol. Maar in sommige families komt dikke darmkanker of endeldarmkanker vaak voor.
Leef- en eetgewoonten
- onderzoek heeft aangetoond dat het eten van rood vlees en vleeswaren van rood vlees het risico verhoogt.
- onderzoek heeft aangetoond dat overgewicht het risico verhoogt.
- onderzoek heeft aangetoond dat het dagelijks drinken van 3 of meer glazen alcohol het risico verhoogt.
- er zijn aanwijzingen dat roken het risico verhoogt.
- voldoende lichaamsbeweging (minimaal 30 minuten per dag) kan het risico juist verlagen.
Onderzoek
Als er symptomen zijn die kunnen passen bij dikke darmkanker, zullen er een aantal onderzoeken plaatsvinden. De arts zal vragen naar uw klachten en lichamelijk onderzoek doen, zoals het bevoelen van de buik en het rectaal onderzoek. Hierbij bevoelt de arts via de anus de endeldarm.
Daarnaast vinden er in het ziekenhuis aanvullende onderzoeken plaats.
- Eerste keus is het inwendige darmonderzoek, ook wel colonscopie.
- Een alternatief hiervan is de CT-colonografie, dat is een scan van de dikke darm.
Is er in de bovenstaande onderzoeken een verdenking ontstaan op een kwaadaardige tumor, dan vinden ook nog de volgende onderzoeken plaats:
- CT-scan van de buik, om erachter te komen of de tumor in de darm ook in andere organen in de buik is doorgegroeid.
- CT-onderzoek van de longen; Hiermee kan de arts afwijkingen van longen, hart of lymfeklieren in de borstkas opsporen. Bijvoorbeeld een longontsteking of uitzaaiingen in de longen.
- Bloedonderzoek, onder andere naar het CEA gehalte. CEA is een stof die sommige kwaadaardige tumoren afgeven aan het bloed. De arts kan er het verloop van de ziekte mee volgen. Dit doet hij door het CEA-gehalte voor en na de operatie met elkaar te vergelijken. Een stijging van het CEA kan betekenen dat de ziekte (weer) actief is, maar dat hoeft niet. Bij een stijging is wel verder onderzoek nodig.
- MRI scan van het rectum; dit wanneer het om een tumor van de endeldarm gaat. Hiermee kan de arts de grootte en de ligging van de tumor zo goed mogelijk in beeld brengen en de juiste behandeling bepalen.
- Rectoscopie, in sommige gevallen bij een tumor van de endeldarm.
- Endo-echografie, in sommige gevallen bij een tumor in de endeldarm. Hiermee krijgt de arts een goed beeld van de doorgroei van de tumor in de wand van de endeldarm. Ook kan de arts de lymfeklieren in de buurt van de tumor beoordelen. Het onderzoek is een combinatie van een endoscopie en een echografie.
Bovenstaande onderzoeken zijn nodig om te kunnen bepalen uit welke soort kankercellen de tumor is ontstaan, hoe kwaadaardig deze zijn en wat het stadium van de ziekte is. Hiermee kan de arts vaststellen welke behandeling voor u het meest geschikt is. De arts gebruikt hiervoor een stadium- indeling.
Stadiumindeling bij dikkedarmkanker of endeldarmkanker
Met stadium (fase) bedoelen we de mate waarin de ziekte zich in het lichaam heeft uitgebreid. De specialist stelt het stadium vast door onderzoek te doen naar:
- De grootte van de tumor en de mate van doorgroei in omringend weefsel (T van tumor)
- De aanwezigheid van uitzaaiingen in lymfeklieren (N van 'node' ofwel lymfeklier)
- De aanwezigheid van uitzaaiingen in andere organen (M van metastase ofwel uitzaaiing)
Dit wordt ook wel de TNM-indeling genoemd.
Het stadium van dikke darmkanker is soms pas definitief vast te stellen als een patholoog de tumor na de operatie in het laboratorium onder de microscoop heeft onderzocht.
Ook de volgende stadia worden gebruikt bij dikke darmkanker en endeldarmkanker:
- Stadium I: de tumor is beperkt tot het slijmvlies of de binnenste laag spierweefsel van de dikke darm.
- Stadium II: de tumor is door de spierlaag van de darmwand heen gegroeid en eventueel tot in omringend weefsel.
- Stadium III: er zijn uitzaaiingen in de lymfeklieren in de buurt van de tumor.
- Stadium IV: er zijn uitzaaiingen in verder weg gelegen lymfeklieren en/of in andere organen of weefsels.
Behandelplan
De behandelend arts maakt samen met een aantal andere specialisten een behandelplan. Zij gebruiken hiervoor landelijke richtlijnen en ze kijken naar:
- het stadium van de ziekte
- kenmerken van de tumor, bijvoorbeeld hoe kwaadaardig deze is
- de plaats van de tumor
- je lichamelijke conditie
De arts bespreekt jouw ziektegeschiedenis met een team van gespecialiseerde artsen en verpleegkundigen. Dit heet een multidisciplinair overleg (MDO). Hieraan nemen ook artsen uit andere ziekenhuizen deel. Daarna bespreekt de MDL-arts en/of chirurg op de polikliniek de uitslag van de onderzoeken met jou. Ook bespreken jullie welke behandelingen er mogelijk zijn.
Doel van de behandeling
Een behandeling kan gericht zijn op genezing, maar ook op het remmen van de ziekte. De arts en jij kijken samen welke mogelijkheden er in jouw situatie zijn.
- Curatieve behandeling
Is genezing het doel, dan heet dit een curatieve behandeling. Onderdeel daarvan kan een aanvullende behandeling zijn: een adjuvante behandeling.
- Adjuvante behandeling
Een adjuvante behandeling is een aanvullende behandeling. Je krijgt deze na een eerdere behandeling waarvan het doel genezing is. De aanvullende behandeling is bedoeld om een beter eindresultaat te bereiken. Een voorbeeld van een aanvullende behandeling is bestraling na een operatie of chemotherapie na een operatie.
- Neo-adjuvante behandeling
Een neo-adjuvante behandeling is vergelijkbaar met de adjuvante behandeling. Ook deze is gericht op een beter eindresultaat. Neo-adjuvant betekent dat je deze aanvullende behandeling vóór de andere behandeling krijgt. Een voorbeeld is chemotherapie of radiotherapie of een combinatie hiervan om de tumor kleiner te maken vóór een operatie. Dit komt vaker voor bij endeldarmkanker.
- Palliatieve behandeling
Is genezing niet (meer) mogelijk, dan is er een palliatieve behandeling. Zo’n behandeling is gericht op het remmen van de ziekte of het voorkomen van klachten. Daarnaast kan een palliatieve behandeling gericht zijn op pijnbestrijding.
Operatie
Is bij jou darmkanker vastgesteld, of een goedaardige afwijking gevonden die niet tijdens een darmonderzoek verwijderd kan worden, dan stelt de specialist jou waarschijnlijk voor om te opereren.
In het zorgpad rondom behandeling van patiënten met een tumor in de dikke darm wordt iedere patiënt gescreend en bekijken we welke risicofactoren er zijn voor het ontstaan van problemen (complicaties). Zo kijken we naar de vitaliteit, (dus hoe fit je bent en hoeveel energie je hebt), de voedingstoestand, rookgedrag, hart- en/of longklachten en hoe lang je al klachten hebt. Ook kijken we of je al eerder operaties in de buik hebt gehad en ook of je al eerder bestraling of chemotherapie hebt gehad. Met deze gegevens bepalen we of je een goede kans hebt op het laten genezen van een nieuwe darmverbinding en maken wij ons operatieplan.
Soms is bij (oudere) mensen met verminderde weerstand of bij mensen bij wie de kringspier van de anus niet meer goed werkt, het aanbrengen van een stoma verstandiger. Dit speelt vooral als er een tumor is gevonden laag in de endeldarm.
In de meeste gevallen bent je als zich geen problemen voordoen, na vier à vijf dagen weer thuis.
Curatieve operatie
Een curatieve operatie wordt uitgevoerd met het doel genezing te bereiken.
ERAS
Bij een darmoperatie volgen wij het zogenaamde ERAS-programma. ERAS staat voor: Enhanced Recovery After Surgery, ofwel: beter herstel na een operatie. Het betekent dat wij op alle fronten alles doen om je herstel te bevorderen.
Dit vraagt om een samenwerking tussen jou als patiënt en de verpleging en heeft onder andere betrekking op eten en bewegen. Ook het bestrijden van pijn maakt hiervan een belangrijk onderdeel uit. Meer informatie hierover vind je in de folder Dikke darmoperatie op onze website.
Tijdens de operatie verwijdert de chirurg de tumor ruim. Dat wil zeggen dat behalve de tumor ook schijnbaar gezond darmweefsel en nabijgelegen lymfeklieren, lymfevaten en bloedvaten worden weggenomen. Dit gebeurt omdat tijdens de operatie niet te zien is of het weefsel net buiten het tumorgebied vrij is van kankercellen en omdat het lymfeweefsel in de dikke darm nauw verweven is met bloedvaten. Het ruim opereren vergroot de kans dat alle kankercellen inderdaad weg zijn.
Nadat het darmweefsel is verwijderd, hecht de chirurg de twee uiteinden van de darm weer aan elkaar. Zo'n verbinding heet anastomose. Het kan voorkomen dat de chirurg het onvoldoende veilig vindt om de darmuiteinden direct aan elkaar te hechten. Bij een dikkedarmoperatie wordt dan het onderste uiteinde van de dikke darm gesloten. Van het bovenste uiteinde van de dikke darm maakt de chirurg dan een stoma, dit kan tijdelijk zijn. Dit geeft dan de tijd om de darm te laten herstellen. Eventueel kan later het stoma teruggelegd worden en worden de darmuiteinden weer aan elkaar gemaakt.
De stomaverpleegkundige komt zo snel mogelijk na de operatie bij je langs om uitleg te geven over de stoma. Als van tevoren al bekend is dat je een stoma krijgt, dan heb je al vóór de opname en de operatie een gesprek met de stomaverpleegkundige op de polikliniek.
Een patholoog onderzoekt na de operatie het weggenomen weefsel, de randen daarvan en de lymfklieren onder de microscoop op kankercellen. De uitslag van dit onderzoek geeft belangrijke informatie over het stadium van de ziekte. Dit onderzoek duurt ongeveer een week. Deze informatie bepaalt mede of verdere behandeling met chemotherapie noodzakelijk is.
Palliatieve operatie
Bij een palliatieve operatie wordt geprobeerd de kwaliteit van leven zo goed mogelijk te houden. De behandeling richt zich op bestrijding van symptomen als pijn, misselijkheid en andere vervelende problemen.
Een palliatieve operatie gebeurt als het technisch niet mogelijk is om een tumor (helemaal) te weg te nemen of als er al meerdere uitzaaiingen zijn. Een belangrijk doel van de palliatieve operatie is de dikke darm goed doorgankelijk te maken. Zo mogelijk wordt de tumor tijdens de operatie verwijderd.
Is het niet mogelijk de tumor te verwijderen, en het risico bestaat dat de dikke darm wordt afgesloten? Dan probeert de chirurg de tumor los te maken van het gezonde darmweefsel. Het zieke deel van de darm wordt dan buiten werking gesteld en je krijgt een stoma.
Kijkoperatie
In principe opereren we altijd met een kijkoperatie techniek. Die heeft onze voorkeur aangezien je kleinere littekens en minder pijn hebt na de operatie. Daardoor voel je je sneller beter. Soms is het niet mogelijk om met deze techniek te opereren en krijg je een ‘open operatie’. Dat kan nodig zijn als je al meerdere operaties hebt gehad; als er verklevingen zijn of als de tumor te groot is. De chirurg die jou opereert is altijd gespecialiseerd in buikoperaties.
Is er een risico op problemen?
Geen enkele operatie is zonder risico's. Zo is er ook bij een operatie aan de dikke darm de normale kans op algemene problemen (complicaties) aanwezig, zoals trombose, longontsteking en nabloeding. Daarnaast is er een risico op de volgende complicaties:
- Wondinfecties komen bij dikke darm operaties vaker voor dan bij andere soorten operaties en kan het genezen van de wond langer duren. Als dat gebeurt, moet je langer in het ziekenhuis blijven. In bepaalde situaties laten we de huid na een dikke darm operatie open om wondinfecties te voorkomen, of deze wordt later open gemaakt.
- Bij operaties aan de dikke darm kan zich ook nog een ernstige complicatie voordoen als de darmnaad (de anastomose) niet goed vastgroeit en gaat lekken. In zo’n geval volgt meestal een nieuwe operatie, waarbij de anastomose wordt losgemaakt en een stoma wordt aangelegd. Er is dan een kans op ernstig ziek worden en mogelijk opname op de intensive care.
- Bij mannen, die een uitgebreide endeldarmoperatie hebben ondergaan, treedt soms impotentie op. Soms is het niet te voorkomen dat bij dit soort operaties de zenuwen naar de geslachtsdelen en blaas worden beschadigd. Ook kan als gevolg van enige zenuwschade een probleem aan de blaas optreden waardoor die niet goed leeg geplast kan worden. In veel gevallen zijn dergelijke stoornissen tijdelijk en gaan ze na verloop van tijd over. Heb je een kinderwens, bespreek dit dan vóór de operatie met de chirurg.
- Door de operatie kan de beweging van de darm (peristaltiek) verstoord zijn. We zeggen dan dat de buik niet op gang is (ileus). Dit gaat over het algemeen vanzelf weer over. Het kan misselijkheid en een bolle buik veroorzaken. Soms is hiervoor een dieet nodig.
TEM (Transanale Endoscopische Microchirurgie)
Soms is deze behandeling mogelijk bij een tumor laag in de endeldarm. Het is een operatietechniek waarbij afwijkingen in de endeldarm (het laatste gedeelte van de dikke darm) via de anus verwijderd kunnen worden. Tijdens deze operatie brengen we via de anus een buis in en met speciale instrumenten haalt de chirurg de afwijking weg. Deze operatietechniek wordt toegepast bij goedaardige gezwellen van de endeldarm. Het kan ook bij een kwaadaardig gezwel van de endeldarm gebeuren als het een kwaadaardig gezwel in een vroeg stadium betreft. De afwijking bevindt zich meestal in het gebied dat vrijwel direct vanaf de anus tot zo’n 15 centimeter binnenwaarts loopt. Bij afwijkingen die hoger in de endeldarm zitten, is een TEM niet mogelijk.
Behandeling van uitzaaiingen
Heb je één of enkele uitzaaiingen in de lever, een long of het buikvlies? Dan kun je soms een behandeling krijgen die in opzet genezend is. Of dit kan, hangt onder andere af van: de plaats van de uitzaaiingen, het aantal uitzaaiingen en je conditie.
Dit zijn de volgende behandelingen:
- Operatie uitzaaiingen lever of long. Soms kan een deel van de lever of long met daarin de uitzaaiing verwijderd worden. Het gezonde overgebleven deel van de lever kan na de operatie weer aangroeien. Soms vindt de leveroperatie tegelijk met de darmoperatie plaats.
- RFA bij uitzaaiingen in de lever. Dit staat voor radiofrequente ablatie. De arts brandt de uitzaaiing met elektromagnetische straling weg, door de lever met behulp van een CT scan aan te prikken met een naald en deze naald te verhitten.
- HIPEC bij uitzaaiingen in het buikvlies. HIPEC is een in opzet genezende behandeling van uitzaaiingen in het buikvlies. Maar genezing is niet altijd haalbaar. HIPEC is een combinatie van een operatie en chemotherapie. Tijdens de operatie verwijdert de arts eerst zo goed mogelijk al het tumorweefsel. Daarna spoelt hij de buikholte met een hoge dosis chemotherapie die warm is gemaakt. Vaak krijg je tijdens de operatie ook via een bloedvat in de arm chemotherapie.
- Bestraling van uitzaaiingen. Als een operatie of RFA niet mogelijk is, dan kun je soms stereotactische bestraling krijgen van de lever of long. Stereotactisch betekent dat de arts de tumor heel nauwkeurig bestraalt vanuit verschillende richtingen. Daardoor kun je per keer een zeer hoge bestralingsdosis krijgen. De arts kan het weefsel om de tumor heen tot op de millimeter nauwkeurig sparen. Hierdoor kan dit een zeer succesvolle behandeling zijn.
Nieuwe ontwikkelingen
Artsen en onderzoekers proberen behandelingen van kanker te verbeteren. Daarvoor is onderzoek nodig. Doel van onderzoek is om te kijken of nieuwe behandelingen net zo goed of beter zijn dan de standaardbehandelingen. Een volledig overzicht van lopende onderzoeken vind je op de website www.kanker.nl onder kankeronderzoeken. Enkele voorbeelden van onderzoeken zijn:
- STARTREC studie: Onderzoek naar een nieuwe behandeling voor patiënten met een vroeg stadium van endeldarmkanker. Onderzocht wordt of een endeldarmsparende behandeling, bestaande uit bestraling al dan niet in combinatie met chemotherapie, dezelfde of betere resultaten heeft dan de huidige behandeling, het verwijderen van de endeldarm. Met dit onderzoek wordt geprobeerd de standaard operatie te voorkomen. Soms kan na het volledig verdwijnen van een endeldarmtumor na bestraling en chemotherapie, een operatie van de endeldarm niet meer nodig zijn. De patiënt wordt dan intensief gecontroleerd. Dit noemt men een ‘waith and see’ beleid.
- Limeric studie: Patiënten bij wie een niet endoscopisch te verwijderen goedaardige poliep in de darm aanwezig is of patiënten bij wie een kwaadaardige poliep (niet volledig) verwijderd is, komen soms in aanmerking voor deze studie. Via een kijkoperatie wordt er een hap uit de darm weggenomen in plaats van een heel stuk darm. Tijdens deze operatie wordt er gelijktijdig met een endoscoop in de darm gekeken, zodat de chirurg precies weet waar hij moet zijn. Deze studie onderzoekt of deze nieuwe manier van behandelen net zo effectief en veilig is.
De arts bespreekt met jou of een van deze onderzoeken voor jou van toepassing kunnen zijn.
Is er een risico op problemen?
Geen enkele operatie is zonder risico's. Zo is er ook bij een operatie aan de dikke darm de normale kans op algemene problemen aanwezig, zoals trombose, longontsteking en nabloeding. Daarnaast is er een risico op de volgende problemen:
- Wondinfecties komen bij dikke darm operaties vaker voor dan bij andere soorten operaties en zorgen dat de genezing van de wond langer duurt. Als dat gebeurt, moet je langer in het ziekenhuis blijven. In bepaalde situaties laten we de huid na een dikke darm operatie op om wondinfecties te voorkomen, of deze wordt later open gemaakt.
- Bij operaties aan de dikke darm kan zich ook nog een ernstige complicatie voordoen als de darmnaad (de anastomose) niet goed vastgroeit en gaat lekken. In zo’n geval volgt meestal een nieuwe operatie, waarbij de anastomose wordt losgemaakt en een stoma wordt aangelegd. Er is dan een kans op ernstig ziek worden en mogelijk intensive care opname.
- Bij mannen, die een uitgebreide endeldarmoperatie hebben ondergaan, treedt soms impotentie op. Soms is het niet te voorkomen dat bij dit soort operaties de zenuwen naar de geslachtsdelen en blaas worden beschadigd. Ook kan door enige zenuwschade een probleem aan de blaas optreden waardoor die niet goed leeg geplast kan worden. In veel gevallen zijn dergelijke stoornissen tijdelijk. Heb je een kinderwens, bespreek dit dan vóór de operatie met de chirurg.
- Door de operatie kan de beweging van de darm (peristaltiek) verstoord zijn. We zeggen dan dat de buik niet op gang is (ileus). Dit gaat over het algemeen vanzelf weer over. Het kan misselijkheid en een bolle buik veroorzaken. Soms is hiervoor een dieet nodig.
Spanning en onzekerheid
Het kan enige tijd duren voordat je alle noodzakelijke onderzoeken hebt gehad en de aard en het stadium van uw ziekte bekend is. Waarschijnlijk heb je vragen over de aard van de ziekte, het mogelijke verloop en de behandelmogelijkheden. Vragen waarop we in de periode van onderzoeken nog geen antwoord kunnen geven. Dat kan spanning en onzekerheid met zich meebrengen, zowel bij jou als bij je naasten. Het kan helpen als je weet wat er bij de verschillende onderzoeken gaat gebeuren. Die informatie krijg je niet altijd vanzelf. Blijf niet met vragen zitten, stel je vragen daarom gerust op de afdelingen waar de verschillende onderzoeken plaatsvinden.
Casemanagement gastro-enterologie in Bernhoven
Diagnose en behandeling van dikke darmkanker of een goedaardige afwijking die niet bij een scopie te verwijderen is, is een ingewikkeld gebeuren waarin mogelijkerwijs meerdere behandelaars, hulpverleners en instellingen een rol spelen. Om het totale behandeltraject zoveel mogelijk op elkaar te laten aansluiten, hebben de MDL-artsen en de chirurgen ervoor gekozen om een aantal casemanagers aan te stellen. Elke patiënt krijgt een eigen casemanager toegewezen.
De casemanagers/verpleegkundigen gastro-enterologie werken op verschillende dagdelen. Als je contact wilt met je casemanager, dan vragen we je om zoveel mogelijk tijdens het telefonisch spreekuur te bellen. Wij brengen je dan in contact met je eigen casemanager of proberen, als die niet aanwezig is, zelf de vraag te beantwoorden. Ook kan een telefonische afspraak of een afspraak op de poli bij je eigen casemanager worden gepland.
Als je te maken krijgt met dikke darmkanker of endeldarmkanker, maak je kennis met de casemanager nadat deze diagnose bij jou is gesteld. Zij informeren je over de ziekte en geven uitleg over de onderzoeken en het verdere pad dat je gaat doorlopen. Je krijgt van hen ook een Persoonlijk Informatie Dossier, waarin de belangrijkste informatie is terug te vinden.
Een overzicht van de casemanagers en hun telefonische aanwezigheid vindt u hieronder.
 |
 |
 |
|
Neeltje van den Elzen |
Daniëlle van der Sluis |
Yvonne Bulters |
E-mailadres: coloncare@bernhoven.nl
Telefonisch spreekuur
Tel.nr 0413 – 40 22 90
Wanneer?
Maandag tot en met vrijdag van 08.00 - 09.00 uur
Overige belangrijke telefoonnummers
- Telefoon polikliniek MDL 0413 – 40 19 32
- Telefoon polikliniek chirurgie 0413 – 40 19 59
Bij problemen, buiten kantoortijden, die niet kunnen wachten neemt je via de dienstdoende huisarts contact op met de dienstdoende specialist.
Als voor je behandeling ook chemotherapie wordt voorgesteld krijg je één van de oncologieverpleegkundigen of de verpleegkundig specialist gastro-enterologie als casemanager.
Ook als je al een behandeling hebt gehad, heb je misschien hulp bij praktische zaken of begeleiding en advies nodig. Jij en/of je partner kunnen tegen vragen of problemen aanlopen. Ons team kan je begeleiden bij problemen op diverse gebieden.
Voor de casemanager oncologie (bij chemotherapie) bel je naar 0413 - 40 22 90 van maandag t/m vrijdag van 9.00-10.00 of van 14.00 tot 15.00.
Seksualiteit
Kanker en seks gaan vaak moeizaam samen. Zeker in het begin van de behandeling. De meeste mensen denken er niet eens aan, maar richten zich vooral op overleven. Ze zijn door de behandelingen vaak gespannen, moe en ziek en hebben geen zin in seks. In deze moeilijke tijd kun je juist wel veel behoefte hebben aan intimiteit. Je zoekt steun en troost. Probeer dat duidelijk aan te geven, want veel partners weten ook niet wat er in deze periode van ze verwacht wordt. Bij sommige mannen en vrouwen blijft het ontbreken van zin in seks nog lang na de behandelingen bestaan, bij anderen komt de zin langzaam weer terug.
Minder zin na de operatie
Naast psychische factoren zijn er ook lichamelijke oorzaken die de zin in seks verminderen. Soms voelen mannen en vrouwen zich na een operatie en bijvoorbeeld door een stoma, niet meer aantrekkelijk. Ze schamen zich voor hun verminkte lijf. Dit kan een grote invloed hebben op het zelfbeeld en de zin in seks. Bovendien kan de huid, bijvoorbeeld door littekenvorming of bestraling behoorlijk pijnlijk zijn, waardoor je geen aanraking kunt verdragen.
Minder zin door medicijnen
Door de chemotherapie kun je ook minder zin in seks hebben. Je raakt niet meer, of veel minder snel, opgewonden. Bovendien kun je als vrouw, een droge vagina krijgen en dat vrijt ook niet fijn.
Wat te doen?
Bespreek met je partner hoe je je voelt. Deel je gevoelens over je lichaam en het al dan niet zin hebben in seks. Ook je partner kan negatieve gevoelens hebben en daardoor minder zin in seks hebben. Misschien omdat je partner bang is jou te verliezen of bang je tijdens het vrijen pijn te doen. Probeer er samen over te praten en deel de gevoelens. Alleen dan kun je dichter bij elkaar komen en samen naar oplossingen zoeken.
Tips om je seksleven plezieriger te maken
- Bespreek met je partner dat behoefte aan intimiteit niet altijd betekent dat je ook behoefte hebt aan seksualiteit.
- Je hoeft 'het' niet met elkaar te doen om plezierig seks te hebben: knuffelen, zoenen en strelen kan ook heel fijn en ontspannend zijn.
- Neem de tijd; vertel je partner wat je wel en niet wilt.
- Koop een lekkere massageolie en laat je door jouw partner masseren.
- Heb je een droge vagina, gebruik dan een glijmiddel (te koop bij de drogist).
- Kijk samen eens naar een aantrekkelijke, erotische film.
- Krijg je pijn tijdens het vrijen, zoek dan een niet-pijnlijke houding op.
Zelfvertrouwen
Kanker zet je leven op z'n kop. Niets lijkt meer zeker. Toekomstplannen en carrière staan van de ene op de andere dag op losse schroeven. Jouw rol in het gezin, in je relatie, alles verandert. Daarbij heb je misschien een geschonden lichaam. Allemaal factoren die je zelfvertrouwen een enorme deuk kunnen geven.
De draad weer oppakken
In het eerste jaar ben je voornamelijk bezig met overleven. Operatie, bestralingen en chemotherapie eisen een zware tol. Daarna breekt een andere fase aan. Een fase van weer terugkeren naar het 'normale' leven. Weer je plek innemen in gezin en maatschappij. Dat valt lang niet altijd mee, want de ziekte kan je lichamelijk en geestelijk een behoorlijke klap geven. Je lichaam heeft je in de steek gelaten en is nu heel anders dan voorheen. Je voelt je misschien minder aantrekkelijk en onzeker. Misschien ben je nog heel boos over het feit dat dit uitgerekend jou heeft getroffen. Of verdrietig. Of angstig en onzeker over wat nog komen gaat. In alle gevallen is het niet eenvoudig om de draad van het leven weer op te pakken. Mensen in de omgeving begrijpen dit niet altijd, want in hun ogen heb je geluk gehad dat je nog leeft en mag je blij zijn dat je weer verder kunt. Dit kan tot onbegrip en misverstanden leiden, terwijl je juist in deze tijd de steun van anderen hard nodig hebt. Probeer dit te voorkomen door zelf open een eerlijk over je ziekte en gevoelens te praten. Dat geeft anderen de ruimte om je te begrijpen en met je mee te denken. Hiermee voorkomt je dat je geïsoleerd raakt van de mensen om je heen.
Praten is belangrijk
Partners hebben het in deze tijd ook niet gemakkelijk. Van hen wordt verwacht dat ze er zijn als een rots in de branding. Maar velen weten ook niet goed hoe ze met de situatie om moeten gaan. Sommige partners zijn inderdaad die rots, terwijl anderen zich op hun werk storten en afstandelijk zijn. Het is aan jou om duidelijk te zijn en te zeggen wat je wel en niet wilt. Om je angsten en twijfels met hem of haar te delen. Dat zal niet altijd meevallen; zeker niet als jij of je partner niet van die praters zijn. Misschien voel je je onaantrekkelijk, niet meer zoals je was en weet je niet goed hoe je het aan moet pakken. Maar probeer het in ieder geval en praat met elkaar. Alleen op die manier kom je er samen goed doorheen. Wees ook eerlijk en open naar je kinderen. Als je hen wilt ontzien en zo min mogelijk verteld, maak je ze alleen maar onzekerder en banger. Heb je weinig mensen in je omgeving met wie je over je gevoelens kunt praten, neem dan eens contact op met een lotgenoot. Het kan veel steun en houvast geven om met iemand te praten die hetzelfde heeft doorgemaakt. Een lotgenoot begrijpt jou in dit stadium vaak beter omdat hij/zij precies weet hoe jij je voelt. Dat kan een enorme opluchting zijn.
Lotgenotencontact Bernhoven
- de Nederlandse Stomavereniging: www.stomavereniging.nl
- In Bernhoven zijn deskundige vrijwilligers van het Vicki Brownhuis regelmatig aanwezig. Tijdens deze inloopochtenden ben je (en je partner ook) altijd welkom voor een gesprek: www.vickibrownhuis.nl/
Tips voor het omgaan met emoties
- Geef jezelf de tijd; je hebt veel meegemaakt en de verwerking van emoties kost tijd.
- Krop gevoelens niet op, maar praat erover; met partner, vriend(in) of iemand anders die je vertrouwt. Contact met lotgenoten kan ook zinvol zijn; zij begrijpen wat je doormaakt.
- Houdt een dagboek bij. Hierdoor schrijft je jouw emoties van je af.
- Luister naar muziek of musiceer zelf. Zingen kan ook helend werken.
- Wees duidelijk naar anderen over wat je wel en niet prettig vindt. Misschien wil je graag over de ziekte praten of juist niet.
- Anderen kunnen onhandige of zelfs vervelende dingen zeggen. Bedenk dan dat ze het meestal goed bedoelen, maar slecht verwoorden.
- Probeer niet te ver vooruit te denken, maar 'pluk de dag.'
Schrijven
Bent je niet zo'n prater, dan zijn er nog andere manieren om emoties te verwerken. Door te schrijven bijvoorbeeld. Veel mensen houden een dagboek bij en velen hebben daar baat bij. Op papier lijken ze verder van je af te staan en daardoor worden ze steeds hanteerbaarder. Ook kun je ze aan de mensen in je omgeving laten lezen, zodat ze weten wat er in jou om gaat. Dat kan heel zinvol zijn, vooral als in een eerder stadium de gesprekken onderling zijn vastgelopen of teleurstellend waren.
Creatieve therapie
Mensen die creatieve therapie doen en gaan tekenen, schilderen, beeldhouwen of boetseren, zeggen dat hen dit enorm helpt bij de verwerking van de ziekte. Ook krijgen ze hierdoor weer vat op hun leven. Doe dit samen met lotgenoten, dan kunt u ook veel leren van wat zij doen.
In Veghel en Uden kun je contact zoeken met Stichting ‘Op andere gedachten’
In Oss kun je contact zoeken met de Stichting ‘Chaja’: http://www.stichtingchaja.nl/
Psychosociale begeleiding
De confrontatie met de diagnose kanker kan een ingrijpende ervaring zijn voor patiënten en hun naasten. Vaak worden mensen in eerste instantie overspoeld door emoties zoals verdriet, angst, machteloosheid, onzekerheid en boosheid. Tegelijkertijd raak je in een stroomversnelling van medische behandelingen en kom je niet altijd toe aan de emotionele verwerking. Hierdoor komt de verwerking meestal later op gang, wat op zich een normaal proces is. Het helpt ook om de situatie in het begin goed aan te kunnen. Door je te concentreren op de behandeling krijg je het gevoel enige controle te hebben en iets te kunnen doen (in een voor jouw gevoel machteloze situatie).
De eerste heftige emoties krijgen gaandeweg een plek. Meestal vind je met behulp van naasten een manier om met de ingrijpende ervaring om te gaan. Soms kan het gebeuren dat het niet goed lukt om de emoties een plaats te geven, en stagneert het verwerkingsproces. Het kan je gaan belemmeren in het dagelijkse functioneren. Denk aan klachten als voortdurende angst en paniek, langdurige somberheid of het niet kunnen stoppen met piekeren. Er kunnen problemen ontstaan in relatie tot je naasten; verwerkingsprocessen kunnen verschillend verlopen of het lukt niet goed om in gesprek met elkaar te komen. Ook kun je erg alleen zijn en niemand hebben die jou kan steunen. Als jij of je naasten dreigen vast te lopen in het omgaan met de ziekte en de behandeling kun je hulp krijgen van gespecialiseerde medewerkers in Bernhoven.
Samen met je casemanager kijk je regelmatig met behulp van het meetinstrument ‘Lastmeter’ naar de last die je lichamelijk, sociaal en psychisch voelt door de situatie waarin je nu zit. In overleg met je behandelaar of casemanager kunnen we je doorverwijzen naar maatschappelijk werk of een psycholoog. Meer hierover in de folder Psychosociale begeleiding van mensen met kanker.
Voeding
Goede voeding is voor iedereen belangrijk maar zeker voor mensen met kanker is het zaak extra goed te letten op wat je eet en drinkt. In een goede voedingstoestand en vooral met een stabiel lichaamsgewicht kun je de behandeling doorgaans beter aan en heb je minder kans op problemen. Om je gewicht en conditie op peil te houden, gaat het erom voldoende energie (calorieën), eiwitten, vocht en voedingsstoffen zoals vitamines en mineralen binnen te krijgen. Soms ontstaan door een behandeling problemen met eten, omdat bijwerkingen zoals slechte eetlust en misselijkheid het eten moeilijk maken. Meestal zijn deze bijwerkingen tijdelijk.
Aan je gewicht kun je zien of de voeding voldoende calorieën levert. Door jezelf regelmatig te wegen, (één keer in de week), kun je bijhouden of je afvalt dan wel aankomt. Als je afvalt, kan dat betekenen dat de ziekte of de behandeling meer energie vraagt. Of misschien ben je ongemerkt minder gaan eten. Praat met de arts of casemanager over de voeding wanneer je binnen een maand drie kilo-, of binnen een half jaar zes kilo bent afgevallen.
Overleg ook met hen wanneer je moeite hebt voldoende te drinken of wanneer het niet meer lukt voldoende voedingsstoffen binnen te krijgen. Het kan dan zinvol zijn om de gebruikelijke voeding aan te vullen met speciale dieetvoeding (drinkvoeding, dieetpreparaten of sondevoeding). Voor een persoonlijk advies kunnen we je doorverwijzen naar de diëtist.
Voor tips en adviezen kun je ook eens kijken op de websitevinden op de volgende website: www.voedingenkankerinfo.nl/
Beweging
Blijven bewegen
Het is belangrijk om voldoende te bewegen. Mensen die veel bewegen zijn fit en verdragen de behandelingen beter. Positieve effecten van meer bewegen zijn o.a.
- minder vermoeidheid
- meer energie
- minder vaak misselijk
- beter slapen
- minder stress
Je voelt je onder andere beter omdat je door meer te bewegen afvalstoffen sneller kwijtraakt. Een bijkomend voordeel is dat je sneller opknapt waardoor je weer sneller je dagelijks activiteiten kunt oppakken.
Voldoende bewegen, hoeveel is dat?
Om voldoende te bewegen hoef je echt geen lid te worden van een sportclub (dat kan natuurlijk wel!). Dagelijks een half uur stevig wandelen, joggen of tuinieren is al genoeg. Meer mag natuurlijk ook, want hoe meer je beweegt, hoe beter je je vaak voelt. Dat komt omdat er door intensief bewegen bepaalde stoffen in je hersens vrijkomen, waar je je prettiger door voelt. In deze tijd mooi meegenomen!
Maak er een gewoonte van om dagelijks minimaal een half uur stevig te wandelen. Langer mag uiteraard ook.
- Als je van dieren houdt, neem dan een hond; die houdt je wel in beweging.
- Heb je nog schoolgaande kinderen, breng die dan met de fiets of lopend naar school, in plaats van met de auto.
- Wordt lid van een sportclub; ga tennissen, volleyballen of golfen, allemaal prima en nog gezellig ook.
- Neem vaker de fiets voor een boodschap in de buurt.
- Neem de trap in plaats van de lift.
- Meld je aan bij een fitnessclub en ga hier minimaal twee keer per week naartoe.
- Wil je eens iets heel anders? Ga de salsa of tango leren dansen. Of ga volksdansen. Heel goed voor de conditie en nog leuk ook!
Op weg naar herstel
Tijdens de aanvullende behandelingen zoals radiotherapie of chemotherapie kun je veel last hebben van vermoeidheid. Steeds meer wordt het duidelijk dat fysiek actief blijven tijdens de behandeling, hoe pittig ook, van heel veel waarde is. Echter: onzekerheid over wat kan en mag qua lichamelijke beweging, het bewaken van grenzen en angst om over te belasten zorgen voor vragen. Bespreek dit met je casemanager, het is mogelijk om de afdeling fysiotherapie in te schakelen.
Kijk eens in deze folder van bewegen tijdens chemotherapie.
Oncologie en revalidatie
Binnen het ziekenhuis worden speciale informatie bijeenkomsten gehouden voor mensen die zijn behandeld voor kanker. Daarnaast werken we samen met fysiotherapeuten uit de regio die geschoold zijn voor oncologische zorgvragers. www.fyneon.nl Ook is er een samenwerking met Ciran. Deze stichting biedt revalidatieprogramma’s aan. www.ciran.nl
Vraag je casemanager gerust om meer informatie.
Het team
Tijdens de behandeltraject kom je verschillende hulpverleners tegen.
Wij proberen dit voor jou zo duidelijk mogelijk maken en informeren je over wie je wanneer kunt bereiken als je vragen hebt. Bij je eerste bezoek krijgt u een Persoonlijk Informatie Dossier waarin je de belangrijkste informatie terug kunt vinden.
In het oncologie team zijn naast bovenstaande hulpverleners, ook verschillende hulpverleners betrokken die je eenmalig, maar misschien ook helemaal niet ziet. Denk hierbij aan:
- Radiologen
- Medewerkers radiologie
- Patholoog anatomen
- Radiotherapeuten, Bernhoven werkt samen met diverse centra voor radiotherapie
- Verpleegkundigen op de dagbehandeling
- Oncologieverpleegkundigen op dagbehandeling oncologie
- Diëtisten
- Fysiotherapeuten
- Maatschappelijk werker
- Psycholoog
Aanvullende informatie
Folders Bernhoven
- Behandeling endeldarmkanker, tips en adviezen
- Behandeling van endeldarmkanker met bestraling en operatie, tips en adviezen
- Bevolkingsonderzoek darmkanker
- Beweeg je beter
- Adviezen en tips na een buikoperatie
- Coloscopie
- CT-onderzoek met orale voorbereiding
- CT onderzoek dikke darm
- Dikke darm operatie
- Energie- en eiwitrijke voeding
- Gezond toiletgedrag bij het krijgen van ontlasting
- LAR syndroom
- Lastmeter - Signaleren van problemen bij mensen met kanker
- MRI onderzoek algemeen
- Opname in Bernhoven
- Proctoscopie en rectoscopie (onderzoek endeldarm en anus)
- Psychosociale begeleiding van mensen met kanker
- Sigmoïdoscopie (MDL-arts)
- Sigmoïdoscopie (chirurg)
- Transanale Endoscopische Microchirurgie
- Voeding- Energie- en eiwitrijke adviezen
Websites
- Nederlandse kankerbestrijding op de site Kanker.nl www.kanker.nl/bibliotheek/dikkedarmkanker/wat-is/2-dikkedarmkanker
- Maag-Lever-Darmstichting: www.mlds.nl
- Informatie over darmkanker van de Maag Lever Darm Stichting: www.darmkanker.info
- www.kankeroperatie.nl
- www.kanker.nl
Boeken
- Het Darmkankerboek (ISBN 9789036809139)
- Het Darmkanker logboek (ISBN 9789072219619)
Informatie van lotgenoten:
- Stichting voor Patiënten met Kanker aan het Spijsverteringskanaal: www.kanker.nk/organisaties/spks
- de Nederlandse Stomavereniging: www.stomavereniging.nl
- Voeding & Kanker info http://www.voedingenkankerinfo.nl/
- www.kanker.nl


